Аритмия сердца – что это такое, и как лечить?
Аритмия сердца – патология, связанная с нарушением ритма, частоты и последовательности сердечных сокращений. Заболевание может стать следствием как болезней непосредственно сердца, так и нарушений в работе других органов и систем. Сбои в работе сердца очень опасны, так как могут стать причиной как серьезных проблем со здоровьем, так и смерти пациента. Именно поэтому лечение аритмии нужно начинать как можно раньше, при возникновении первого же приступа. Не следует думать, что он единичен и больше никогда не повторится!
Причины
- Ишемической болезнью сердца
- Травмами
- Хирургическими вмешательствами
- Пороками сердца
- Миокардитом и др.
Выделяют и сторонние (несердечные) факторы, которые способны вызвать возникновение нарушений ритма.
- Пристрастие к напиткам и продуктам, содержащим большие дозы кофеина
- Увлечение энергетическими напитками
- Чрезмерное употребление алкоголя
- Частое курение
- Стрессы
- Нарушения обменных процессов
- Грибковые инфекции
- Чрезмерные физические нагрузки
- Инфекции
- Климакс
- Патологии головного мозга
В большинстве случаев причины аритмии сердца быстро устанавливаются, что позволяет незамедлительно приступить к лечению. В некоторых ситуациях выявить факторы, способствующие развитию патологии, невозможно. Такие состояния называют идиопатическими.
Селуянов. Тренировка сердца. Программа на выносливость.
Классификация
Сегодня специалистами выделено несколько видов аритмий:
- Синусовая тахикардия. При такой патологии частота сердечных сокращений составляет более 90 ударов в минуту. Пациент испытывает неприятные ощущения, он буквально чувствует, как сильно бьется его сердце. Некоторые называют такое состояние «сердце выпрыгивает из груди»
- Синусовая аритмия . При такой патологии сердечные сокращения чередуются неправильно. Обычно данная форма заболевания диагностируется у детей и подростков
- Синусовая брадикардия . Данная патология характеризуется частотой пульса менее 55 ударов в минуту и может возникать даже у абсолютно здоровых людей во сне или состоянии покоя
- Мерцательная аритмия . Для такой патологии характерен правильный ритм с сильно учащенным (до 240 ударов в минуту) сердцебиением. Пациенты страдают от слабости, повышенного потоотделения. Некоторые больные при приступе впадают в предобморочное состояние
- Пароксизмальная тахикардия . При данной патологии учащается (до 140-220 ударов в минуту) частота сердечных сокращений. Приступ внезапно начинается и так же быстро заканчивается
- Экстрасистолия . Для данной патологии характерны преждевременные сокращения сердца. Пациент во время приступа ощущает замирания или толчки сердечной мышцы
Симптомы
Симптомы аритмии во многом зависят от ее вида и определяются ритмом и частотой сердечных сокращений.
К основным признакам патологического состояния относят:
Программа для нормализации работы сердца и СС системы
- Ощущение перебоев в работе сердца
- Усиленное сердцебиение
- Слабость
- Головокружение
В некоторых случаях приступы сопровождаются удушьем, обмороками и общим дискомфортным состоянием.
Важно! В некоторых случаях диагностируются «немые» аритмии. При такой патологии пациент не испытывает никаких симптомов. Заболевание обнаруживается случайно, обычно при прохождении ЭКГ во время диспансеризации или диагностике других патологических состояний.
Аритмия при беременности
Беременность – особое состояние организма, для которого характерны различные изменения в работе как отдельных органов, так и целых систем. Во время вынашивания ребенка женщина может столкнуться и с нарушениями сердечного ритма. Почти у 20 % беременных, например, возникают тахикардия и экстрасистолия. При этом нельзя говорить о патологиях сердца.
Если вы страдаете от заболевания, но все же хотите стать матерью, следует:
- Неукоснительно соблюдать все рекомендации врача
- Соблюдать режим отдыха и работы
- Принимать все выписанные лекарственные препараты
- Своевременно проходить терапию в стационаре
Роды у женщин с аритмией обычно проходят в специализированных отделениях, где при сердечных патологиях возможно оказание немедленной помощи.
Диагностика
Диагностика аритмии сердца, как и лечение, всегда проводится комплексно.
- Прослушивание на первом приеме
- Прохождение ЭКГ
- Сдачу анализов крови и мочи
Первичное обследование позволяет определить ритм сердца, последовательность и частоту сердечных сокращений, общее состояние здоровья пациентки, наличие факторов, которые могли спровоцировать развитие патологического состояния.
Если аритмия возникает спонтанно и не зависит от активности и времени суток, проводят мониторинг по Холтеру. Данная методика заключается в круглосуточном регистрировании биения сердца при помощи специального оборудования. Также проводятся исследования под нагрузкой (на беговой дорожке или другом тренажере).
Для уточнения диагноза и выявления причин патологии могут проводиться и другие исследования.
- УЗИ сердца
- Допплерографию сосудов
- Эхокардиографию и др.
При необходимости пациента направляют на консультацию к другим специалистам (эндокринологу, гинекологу и др.).
Лечение
Лечение аритмии сердца всегда проводится в соответствии с:
- Причиной патологии
- Формой нарушения ритма
- Общим состоянием пациента
- Выявленными сопутствующими патологиями
В некоторых случаях очень важно провести коррекцию основного заболевания. Только после этого можно осуществлять непосредственно терапию.
Медикаментозное лечение аритмии сердца
Терапия проводится с применением таких препаратов, как:
- Блокаторы кальциевых и натриевых каналов
- Бета-блокаторы
- Витаминные комплексы
- Средства для улучшения работы всей сердечно-сосудистой системы
Важно! Строго запрещено предпринимать самостоятельные попытки терапии! Аритмия, лечение которой проводится в домашних условиях, может спровоцировать серьезные осложнения и даже стать причиной смерти пациента.
Сердечная аритмия: лечение путем проведения хирургического вмешательства
Операции проводятся в случаях, когда медикаментозные методики не дают желаемого результата, и при выраженных изменениях в работе сердца.
Сегодня могут проводиться:
- Электрокардиостимуляция, подразумевающая воздействие на сердечную мышцу электрическим током
- Имплантация специального устройства для регуляции сердечного ритма
- Катетерная абляция, при которой прижигаются источники ложных импульсов и нормализуется сердцебиение
Важно! Лечение аритмии сердца вне зависимости от причин проводится только врачом-кардиологом. Даже стандартные препараты нередко подбираются под контролем специалиста. В тяжелых случаях подбор лекарственных средств осуществляется в условиях стационара. Состояние пациента постоянно контролируется, регулярно проводятся многочисленные обследования.
Это позволяет предупредить ухудшение самочувствия и возникновение осложнений, существенно сокращает риск смерти пациента.
Последствия
Любая аритмия может осложняться такими патологическими состояниями, как трепетание желудочков и фибрилляция . Данные состояния по тяжести приравниваются к остановке кровообращения и могут привести к гибели пациента. В первые же секунды приступа развиваются слабость, больной испытывает головокружение. Затем он теряет сознание, возникают судороги.
При приступе прекращается дыхание, а пульс и артериальное давление не фиксируются. Наступает клиническая смерть. Если не провести реанимационные действия, пациент умрет.
Особенно опасны осложнения аритмии для пациентов с хронической недостаточностью кровообращения . При приступе у больного возникает одышка и может развиться отек легких.
Нередко встречаются и тромбоэмболические осложнения , связанные с закупориванием важных артерий. Такие состояния приводят к мозговому инсульту.
Профилактика
Для профилактики аритмии необходимо:
- Регулярно выполнять утреннюю зарядку или простые комплексы упражнений в течение дня
- Придерживаться правильного рациона питания. Важно насыщать организм всем комплексом питательных веществ, питаться полноценно и разнообразно. При этом следует отказаться от жареной, соленой и копченой пищи, которая дает дополнительную нагрузку на организм
- Поддерживать нормальный вес
- Следить за уровнем артериального давления
- Отказаться от вредных привычек
- Отслеживать уровень сахара
- Вести спокойный образ жизни, избегая стрессов
- Соблюдать режим работы и отдыха
Очень важно регулярно обращаться к врачу и проходить хотя бы минимальное обследование, позволяющее определить общее состояние организма и имеющиеся факторы риска развития патологических моментов.
При появлении первых признаков аритмии нужно записаться на прием к кардиологу.
Прогноз
Аритмии, не связанные с органическими сердечными патологиями, не являются угрозой для здоровья и жизни пациента. Прогноз по ним всегда является благоприятным. Пациент может жить с такой формой заболевания, зачастую даже не замечая его (если придерживается всех рекомендаций врача).
Мерцательная же аритмия и ряд других форм опасны тем, что могут спровоцировать тяжелые патологии, в числе которых не только сердечная недостаточность, но и инсульт. Непосредственную угрозу для жизни представляют трепетания предсердий и фибрилляция желудочков. Прогноз по таким патологиям самый неблагоприятный. В многочисленных случаях без должного контроля со стороны врача пациент умирает.
Преимущества лечения в МЕДСИ
- Квалифицированные специалисты. Наши врачи (не только кардиологи) регулярно проходят обучение и изучают новые способы терапии аритмий
- Возможности для быстрого проведения диагностики. У нас есть собственная лаборатория, в которой результаты анализов можно получить в режиме CITO (срочно). Также мы располагаем современным оборудованием для инструментальной диагностики
- Возможности для медикаментозной терапии и проведения оперативных вмешательств. Наши специалисты готовы подобрать средства для стабилизации работы сердца, позволяющие избежать рецидивов заболевания и осложнений. Также наши клиники располагают операционными для выполнения эндоваскулярных вмешательств и установки кардиостимуляторов и дефибрилляторов
- Использование только проверенных методик и препаратов. Лечение аритмии в Москве в наших клиниках проводится с применением средств, которые соответствуют мировым стандартам и доказали свою эффективность
- Внимательное отношение ко всем пациентам
- Индивидуальный подход
- Комфортная атмосфера в клиниках
Чтобы записаться на прием к врачу-кардиологу, достаточно позвонить по номеру Мы запишем вас к специалисту на удобное время. Вам не придется ждать в очереди!
Не затягивайте с лечением, обратитесь к врачу сейчас:
- Прием врача-кардиолога
- ЭХО-КГ Эхокардиография (УЗИ сердца)
- Лечение аритмии
Источник: medsi.ru
Программа сердца что это такое
Справочная +7(499) 432-9653


- Главная
- Больница
- О больнице
- История больницы
- Администрация
- Врачи и специалисты
- Вакансии
- Новости
- Отзывы
- Волонтёрская помощь
- Наука и практика
- Гинекология
- Хирургия
- Эндоскопия
- Урология
- Гастроэнтерология
- Неврология
- Терапия
- Травматология и ортопедия
- Кардиология
- Аритмология
- Рентгенхирургия
- Флебология
- Ревматология
- Пластическая хирургия
- Диагностика
- Лучевая диагностика
- Восстановительное лечение
- Проктология
- СКП
- Дерматокосметология
- Роботические операции
- Травмпункт
- Правила посещения и пребывания
- Для обращения граждан
- Схема расположения отделений
- Страховые компании
- Иногородним пациентам
- Правовая информация
- Карта сайта
- Отделение платных услуг
- Порядок оказания и стоимость услуг
- Анализы на коронавирус COVID-19
- Medical Tourism
- Расписание врачей
- Запись на платный прием
- Специалисты КДЦ
- Акции и скидки
- Комплексные программы check-up
Государственное бюджетное учреждение здравоохранения города Москвы «Городская клиническая больница №31 Департамента здравоохранения города Москвы»
ГКБ №31 » Публикации » Программа check-up «Здоровое сердце»
Программа check-up «Здоровое сердце»

Задачей работы сердечно-сосудистой системы организма является бесперебойное обеспечение кровью, а вместе с ней и кислородом, питательными веществами всех органов и тканей человека. От слаженной работы данной системы сильно зависит наше самочувствие и здоровье в целом. Поэтому так важно знать, как функционирует Ваша сердечно-сосудистая система, есть ли изменения, и нужна ли специальная медикаментозная поддержка, чтобы затормозить процесс заболевания на начальном этапе его развития.
Программа диагностики (check-up) «Здоровое сердце» — это комплексное обследование, которое позволяет получить информацию о состоянии сердечно-сосудистой системы, наличии патологических процессов и выявления возможных рисков.
Кому показана программа
Пройти данное обследование рекомендуется всем мужчинам и женщинам старше 18 лет, которые заботятся о здоровье своего сердца. Но особенно данную программу будет полезно пройти группе повышенного риска по следующим факторам:
• возраст старше 40 лет;
• избыточный вес;
• сахарный диабет;
• повышенный холестерин в крови;
• наличие вредных привычек (курение или злоупотребление алкогольными напитками);
• наличие ближайших родственников, с сердечно-сосудистыми патологиями, диагностированными в возрасте до 40 лет;
• при частом ощущении слабости, отдышке, беспричинной усталости;
• ощущение боли в груди;
• при ощущении нарушении ритма сердца (перебои, замедление или учащение ритма);
• при повышенном, либо пониженном артериальном давлении.
Цель программы
Кардиологический Чек-ап помогает выявить различные заболевания сердца и сосудов (ишемическая, гипертоническая болезнь, аритмия) и риски их развития. При этом пациенты имеют возможность комфортно и быстро пройти полный медицинский осмотр со всеми исследованиями и единовременной сдачей анализов.
По результатам пройденной программы диагностики врач-кардиолог составит Вам индивидуальную программу профилактики, направленную на предотвращение развития болезней сердца и сосудов, а при выявлении заболеваний, сформирует программу лечения и последующего наблюдения.
Состав программы
Специалистами консультационно-диагностического центра при КГБ №31 разработаны различные варианты программы диагностики. По рекомендациям врача или самостоятельно Вы можете выбрать подходящий Вам вариант.
Комплексная программа диагностики работы сердца «Здоровое сердце» включает в себя:
• Лабораторная диагностика (общий анализ мочи, общий анализ крови, исследования уровня гликированного гемоглобина, белка, глюкозы, билирубина, холестерина, триглицеридов, альфа-липопротеинов, липопротеинов низкой плотности, липопротеина-а, креатинина, калия, кальция, натрия, хлоридов, мочевой кислоты, аспартатаминотрансферазы, аланинаминотрансферазы, гормонов, СТ3, СТ4, ТТГ, NT-proBNP);
• Функциональная диагностика:
– Электрокардиограмма (ЭКГ – снятие и описание);
– Холтеровское мониторирование сердечного ритма (ХМ-ЭКГ);
• Рентгенология:
– Рентгенография легких в 2ух проекциях;
• Ультразвуковая диагностика:
— щитовидной железы и паращитовидных желез
— Эхокардиография (ЭХО-КГ);
• Консультация врача-кардиолога по результатам обследования.
____________________________________________
Стоимость программы – 27 000 рублей.
Комплексная программа диагностики сердечно-сосудистой системы «Здоровое сердце» включает в себя:
• Лабораторная диагностика (общий анализ мочи, микроальбумин в моче, общий анализ крови, исследования уровня железа, ферритина, гликированного гемоглобина, белка, глюкозы, билирубина, холестерина, триглицеридов, альфа-липопротеинов, липопротеинов низкой плотности, липопротеина-а, креатинина, калия, кальция, натрия, хлоридов, мочевой кислоты, мочевины, трансферрина, активности щелочной фосфотазы, аспартатаминотрансферазы, аланинаминотрансферазы, насыщения трансферрина железом (НТЖ) в крови, железосвязывающей способности сыворотки крови, АКТГ, гормонов СТГ, СТ3, СТ4, ТТГ, кортизола, NT-proBNP, концентрации витамина Д, концентрации Д-димера в крови, куагулограмма, концентрации С-реактивного белка в сыворотке крови);
• Функциональная диагностика:
— Электрокардиограмма (ЭКГ — снятие и описание)
— Суточное мониторирование артериального давления;
— Холтеровское мониторирование сердечного ритма (ХМ-ЭКГ);
— Велоэргометрия;
• Рентгенология:
— КТ легких;
— КТ почек и верхних мочевыводящих путей с контрастированием;
— Рентгенография легких в 2-ух проекциях;
• Ультразвуковая диагностика:
— органов брюшной полости (комплексное);
— почек и надпочечников;
— щитовидной железы и паращитовидных желез;
— Эхокардиография (ЭХО-КГ);
— Дуплексное сканирование вен нижних конечностей;
— Дуплексное сканирование артерий нижних конечностей;
— Триплексное сканирование экстракраниальных отделов брахиоцефальных сосудов.
• Консультация врача-кардиолога по результатам обследования:
— врача-кардиолога;
— врача-эндокринолога;
— врача- невролога.
____________________________________________
Стоимость программы – 72 000 руб.
Как пройти программу
Для того, чтобы пройти программу Вам необходимо позвонить по телефону консультационно-диагностического центра и записаться на обследование.
Как правило, для прохождения обследования потребуется 2-3 дня с учетом готовности лабораторных анализов и расшифровки данных функциональных исследований.
Подготовка к исследованиям
Для забора крови на анализ необходимо приходить в клинику натощак (минимальный перерыв после приема пищи — 6 часов и более). Также специалисты клинико-диагностического центра рекомендуют избежать несвойственных обычному распорядку жизни повышенных физических и психоэмоциональных нагрузок.
Для проведения методов функциональной, инструментальной диагностики и приема врача-кардиолога необходима предварительная запись.
Запишитесь к нашим специалистам на приём
Для записи на комплексное обследование позвоните в консультационно-диагностический центр
по телефонам +7 (495) 700-31-31 или +7 (499) 936-99-89 или оставить заявку на сайте.
Источник: www.gkb-31.ru
Сердечная недостаточность: симптомы, причины, лечение

Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
- Что такое сердечная недостаточность?
- Что вызывает сердечную недостаточность?
- Какие виды сердечной недостаточности и каковы их симптомы?
- Левосторонняя сердечная недостаточность
- Правосторонняя сердечная недостаточность
- Глобальная сердечная недостаточность
- Систолическая сердечная недостаточность
- Диастолическая сердечная недостаточность
- Хроническая сердечная недостаточность
- Острая сердечная недостаточность
Что такое сердечная недостаточность?
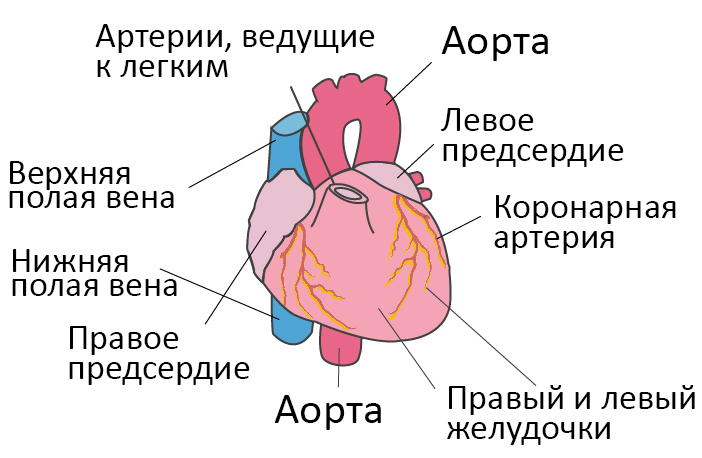
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность).
Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
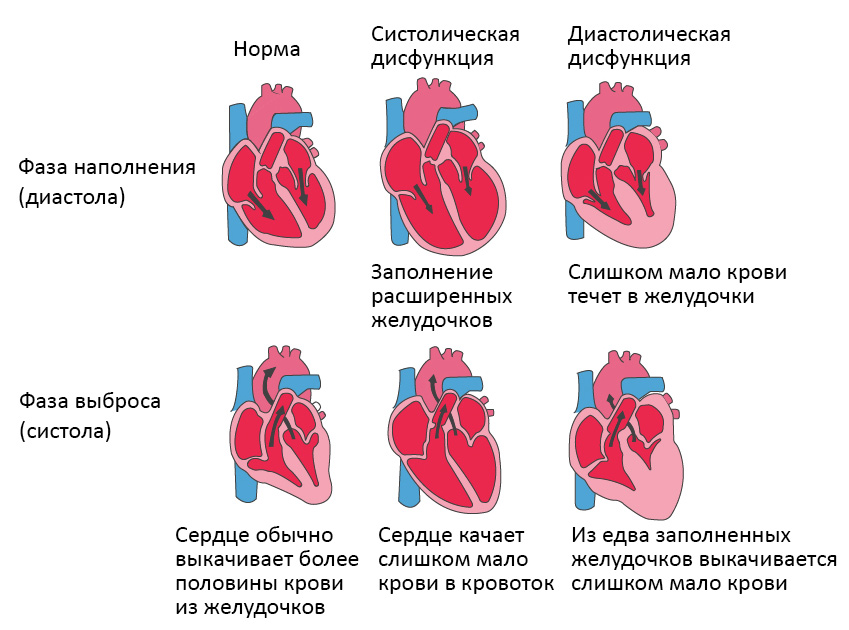
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови.
Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека. Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Источник: gkb81.ru
Хроническая ишемическая болезнь сердца
Хроническая ишемическая болезнь сердца – патология, при которой нарушено кровоснабжение миокарда. Происходит это из-за атеросклеротических отложений на стенках коронарных артерий и/или образовавшихся бляшек. Поскольку просвет сосудов сужен, приток крови к сердцу снижается. В результате, чтобы обеспечить должное снабжение кислородом, сердце начинает усиленно работать.
Это приводит к расширению сердечной мышцы. Состояние чревато внезапной аритмией, окклюзией (нарушением проходимости) коронарных артерий, инфарктом. ХИБС – основной виновник смерти от сердечного приступа. Мужчины страдают ИБС чаще: даже в возрастной группе старше 70 лет сохраняется соотношение 2:1.
В группу риска риска по ХИБС входят люди:

Причины хронической ишемической болезни сердца (ХИБС)
Исследования показывают, что ИБС начинается, когда определенные агенты повреждают внутренние слои коронарных артерий.
Основные причины способствующие развитию ХИБС:
- курение;
- высокий уровень определенных жиров и холестерина в крови;
- воспаление кровеносных сосудов;
- высокое АД;
- повышенный уровень сахара в крови из-за резистентности к инсулину или сахарного диабета;
- метаболический синдром;
- отсутствие физической активности;
- неправильное питание;
- пожилой возраст;
- семейная история ранней ИБС.
Также продолжаются изучения влияния других возможных факторов риска развития ХИБС:
- Высокий уровень С-реактивного белка (СРБ), являющийся признаком воспаления в организме.
- Высокий уровень триглицеридов в крови.
- Апноэ во сне. При отсутствии лечения апноэ повышает риск высокого АД, сердечного приступа, инсульта.
- Стресс. Исследования показывают, что «спусковым крючком» может стать эмоциональное расстройство, гнев.
- Алкоголь. Пьянство усугубляет другие факторы риска ИБС.
- Преэклампсия во время беременности.
Симптомы ХИБС
На ранних стадиях ИБС протекает практически бессимптомно. Дискомфорт и/или боль в груди (стенокардия) – наиболее распространенный симптомом ХИБС. Боль ощущается, когда сердце не получает достаточного количества крови и кислорода. Боль под грудиной, в области верхней части спины, шеи, рук, живота, чувство тяжести, как будто кто-то сжимает сердце, – эти симптомы обычно связаны с активностью или эмоциями. Состояние нормализуется при отдыхе, боль снимается нитроглицерином.
- одышка;
- быстрая утомляемость;
- общая слабость.
Лечение хронической ишемической болезни сердца
При ИБС важна ранняя диагностика. Поскольку первые «звоночки» ХИБС сходны с симптомами других сердечно-сосудистых патологий, то необходима дифференциальная диагностика. Опытный кардиолог обязательно направит пациента на ЭКГ, УЗИ сердца, коронарографию, назначит холтеровское мониторирование и другие необходимые исследования и анализы. Только после этого составит схему лечения, даст правильные рекомендации.
Для предотвращения внезапных угрожающих жизни аритмий может потребоваться имплантация дефибриллятора. Если врачи считают, что ХИБС у пациента достаточно серьезна, они предлагают хирургические или неинвазивные процедуры для улучшения состояния и спасения жизни.
Для получения подробных консультаций записывайтесь к кардиологам медицинских центров Президент-Мед
Источник: prezident-med.ru
Длительный мониторинг сердечного ритма


Непрерывное электрокардиографическое исследование сердца на протяжении 24-72 часов. Проводится амбулаторно при обычной повседневной активности. Результаты мониторинга позволяют определить ритм сердца в любое время суток, выявить нарушения в работе, оценить внутрисердечную проводимость и даже выявить ишемические изменения.
Об исследовании
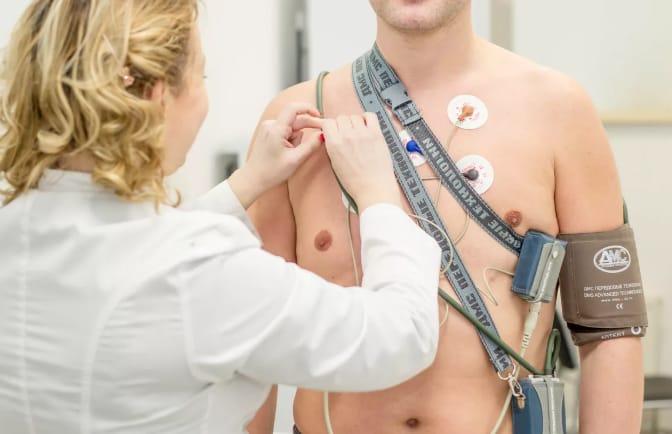
Впервые длительный мониторинг ЭКГ был проведен американским ученым Норманом Холтером в 1952 году, за что исследование получило свое название – суточное мониторирование по методу Холтера или ЭКГ по Холтеру.
Исследование проводится для получения полной информации о работе сердца при обычном режиме дня пациента, во время физических нагрузок и умственной активности, во время сна. На тело пациента крепится небольшой аппарат в виде коробочки, к нему подводятся электроды. Регистратор данных находится в чехле на ремне, чтобы его было удобно носить.
Аппарат непрерывно фиксируют электрокардиограмму (ЭКГ) на специальную карту памяти. Запись показателей может проводиться по нескольким каналам (от 2, 3, 7, 12). Самые распространённые — трехканальное исследование и двенадцатиканальное. Чем больше датчиков, тем точнее будут показатели. Во время исследования пациент ведет дневник.
В нем должны быть отражены все действия: бодрствование, прием пищи, эмоциональный стресс, физическая активность (даже небольшая, например, подъем по лестнице), время сна. В таком случае длительный мониторинг сердечного ритма будет наиболее информативным. В конце исследования данные изымаются из карты памяти устройства и переводятся на компьютер. Диагност расшифровывает результаты и делает заключение.
Холтеровское мониторирование проводится двумя способами:
- Полномасштабный – мониторинг на протяжении от 1 до 3 дней. Длительная непрерывная регистрация данных позволяет детально и точно проанализировать работу сердца, установить причины и время возникновения сбоев в его работе;
- Фрагментарный – предоставляет пациенту возможность включать аппарат только при появлении симптомов. Поэтому исследование проводится на протяжении более длительного времени, чем полномасштабное. Запись ЭКГ может производиться постоянно или с перерывами. При постоянной регистрации данных пациент носит портативный аппарат на себе и включает его только в момент проявления неприятных симптомов. При этом сохраняется часть данных до момента включения аппарата. Для событийного мониторинга используют «карманные» регистраторы в виде часов или небольших устройств. При возникновении симптомов, пациент прикрепляет его к груди и начинает запись ЭКГ. Вместо электродов состояние фиксирует специальный металлический диск.
Основные преимущества исследования по методу Холтера перед обычным ЭКГ
длительный мониторинг более четко показывает потенциал сердца, предоставляет больше информации для выявления патологии
во время физической активности позволяет выявить связь с патологическими изменениями на ЭКГ
появляется возможность исследовать циркадный индекс – изменение частоты сердечных сокращений (ЧСС) в различное время суток
анализ соотношения средней дневной к средней ночной ЧСС позволяет провести оценку деятельности синусового узла, определить влияние нервной вегетативной системы на сердечную деятельность
С помощью результатов исследования специалисты кардиологического центра ФНКЦ ФМБА могут определить причину недуга и составить оптимальный план лечебно-реабилитационных мер.
Показания к длительному мониторингу сердечного ритма
Назначить исследование по методу Холтера могут при наличии следующих показаний:
- ощущение перебоев или неритмичности работы сердца;
- наличие жалоб на боли в груди, головокружение, обморочные состояния;
- снижение толерантности к физическим нагрузкам;
- перенесенный инфаркт;
- гипертрофическая кардиомиопатия (увеличение мышцы сердца);
- подозрения на стенокардию или ее наличие;
- бессимптомная ишемия сердца;
- слабость синусового узла;
- тахикардии;
- АВ-блокады сердца;
- врожденные и приобретенные пороки сердца и клапанов;
- синдром увеличенного QT (признак, указывающий на развитие фибрилляции желудочков);
- аритмии;
- оценка эффективности проводимого лечения;
- контроль работы электрокардиостимулятора;
- в качестве исследования перед хирургическим вмешательством.
Исследование безопасно, поэтому противопоказаний не имеет . Исключением может быть тяжелое повреждение грудной клетки из-за которого невозможно разместить электроды. Исследование не проводят при обширных ожогах грудной клетки, ранах и запущенной стадии ожирения.
Кардиологический центр ФНКЦ ФМБА предлагает пациентам пройти длительный мониторинг сердечного ритма с помощью нового высокоточного оборудования. В нашей клинике работают высококвалифицированные диагносты, которые умеют не только грамотно проводить исследование, но и точно расшифровывать результаты ЭКГ. Своевременная диагностика позволяет на ранних стадиях распознать и установить заболевание. Не откладывайте поход к врачу, если есть проблема, сердце нуждается в лечении!
Подготовка к длительному мониторингу сердечного ритма
Особой подготовки холтеровское мониторирование не требует. Изменений в режиме питания нет. Необходимо отказаться от алкоголя, кофе и энергетических напитков. Курение желательно свести к минимуму, а лучше – отказаться совсем. Желательно заранее обработать область грудной клетки. Мужчинам необходимо сбрить волосы на груди, т.к. электроды должны вплотную крепиться к коже.
С утра пациент принимает душ, после гигиенических процедур нельзя использовать крема и другие средства для кожи.
Получить больше информации о подготовке к исследованию, Вы можете по номеру телефону центра: +7 (499) 490 82 17 или с помощью формы обратной связи на сайте.
Проведение длительного мониторинга сердечного ритма
Перед началом исследования врач объясняет пациенту правила, которые необходимо соблюдать:
- контролировать положение и контакт датчиков, проводов с телом;
- вести дневник с записями, помечая все свои действия и самочувствие в течение дня и всего периода исследования;
- нежелательно проявлять высокую физическую активность, которая вызывает повышенное потоотделение, т.к. электроды могут отойти от кожи;
Очень важно правильно обращаться с прибором во время исследования:
- нельзя самостоятельно настраивать регистратор;
- необходимо избегать попадания воды на прибор, чтобы не повредить его. На время исследования придется отказаться от принятия ванн;
- не перегревать и не переохлаждать прибор;
- не находиться рядом с электроприборами.
После разъяснения правил использования прибора, врач подсоединяет его к телу пациента:
- кожу грудной клетки обрабатывают специальными средствами, чтобы обезжирить и улучшить качество записи при движении. Чем лучше крепятся электроды к телу, тем точнее будут данные;
- электроды соединяют с регистратором данных проводами 85-95 см. и закрепляют пластырем. На ночь рекомендуется одевать тесное белье, чтобы электроды не поменяли своего положения;
- после установки прибора снимают функциональную пробу. Запускают запись ЭКГ во время движения пациента;
- регистрирующий прибор помещают в специальный чехол и крепят на пояс. Пациент надевает пояс и не снимает до окончания исследования;
- врач определяет дату, время следующего приема для снятия прибора и расшифровки ЭКГ.
Время установки прибора составляет 10-15 минут. Пациент не испытывает боли или дискомфорта. Очень важно вести дневник и фиксировать в нем все свои действия: прием пищи, физическая активность, эмоциональное перенапряжение, стресс или волнение, прием лекарственных препаратов, время сна. Чем более подробно отражены записи в дневнике, тем точнее будут результаты исследования.
Длительный мониторинг сердечного ритма проводится в нашем центре в рамках программы реабилитации для пациентов перенесших сердечно-сосудистые заболевания.
После исследования
Прибор находится на теле пациента от 1 до 3 дней, при необходимости время может быть сокращено или добавлено. По окончании исследования пациент приходит к врачу для снятия прибора и расшифровки результатов. Из прибора достают карту памяти и подсоединяют к компьютеру. Врач изучает электрокардиограмму, при обнаружении каких-либо нарушений сопоставляет их с дневником пациента. Собрав все изменения, описывает их и формулирует заключение, на основе которого кардиолог делает выводы и составляет план лечения.
Стоимость
В нашем центре длительный мониторинг сердечного ритма проводится бесплатно по полюсу ОМС или ДМС. Если страхового полиса нет, мы проводим исследование на платной основе. Ознакомится с расценками можно в таблице ниже.
Источник: fnkc-fmba.ru