Бережем сердце — пульсовые зоны
Любая тренировка должна быть эффективной, комфортной и максимально безопасной для сердечно-сосудистой системы. Но как определить, правильно ли идет процесс тренировки, и не пора ли снизить обороты?
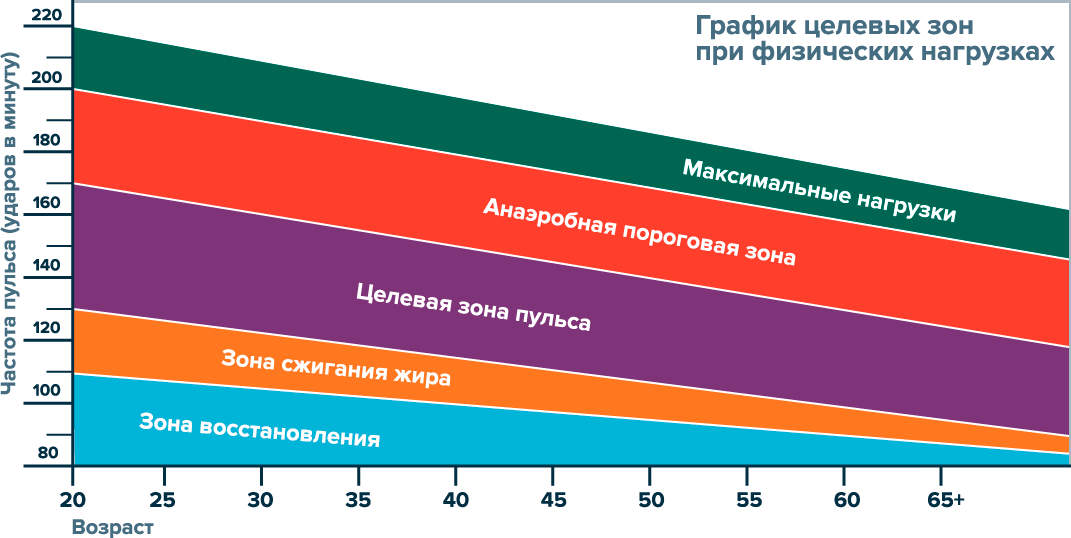
Пульс
- Будим сердце. Если пульс учащается до показателя около 60% от МЧСС, тренировка вступает в зону оздоровления сердца. В этой зоне комфортно тренироваться тем, у кого слабая физическая подготовка. Или тем, кто только приступил к разминке, поскольку такая нагрузка наиболее безопасна для «неразогретого» организма. Лучше всего для работы в «сердечной» зоне подходит обычная ходьба по ровной поверхности.
- Начинаем сжигать жиры. Показатель в 70% от МЧСС переводит тренировку в фитнес-зону. Чтобы достичь такого показателя сердечных сокращений, придется увеличить нагрузку и с шага перейти на быстрый шаг в горку, медленный бег или к гимнастике — в зависимости от степени подготовленности. Во время такого типа тренировки начинается сжигание жиров, и расходуется больше калорий, чем в предыдущей зоне.
- Оптимальный уровень. При увеличении пульса до 80% МЧСС тренировка переходит в аэробную зону. Такой интенсивности сердечных сокращений можно добиться, перейдя от спокойной гимнастики к танцам или степ-аэробике. Правда, количество использованных жиров уменьшается, и в «топку» начинают поступать углеводы.
- Тренируем выносливость. Когда показатель пульса достигает 90 процентов от МЧСС, наступает так называемая анаэробная зона тренировки. Этому уровню нагрузки соответствуют большинство подвижных спортивных игр, бег на лыжах, коньках и интенсивная езда на велосипеде. Как говорят специалисты, в анаэробной зоне хорошо тренируется общая выносливость организма. Поскольку при таком уровне нагрузки увеличивается количество необходимого для клеток тела кислорода, дыхательной и сердечно-сосудистой системе приходится работать с большей интенсивностью. Однако в дело идет все меньше жиров, и сжигаются практически одни углеводы. Потому желающим похудеть рекомендуется чередовать аэробные и анаэробные зоны тренировок, чтобы не так сильно утомлять организм и расходовать оптимальное количество калорий.
- Максимальная нагрузка. Если частота сердечных сокращений достигла 90–100 процентов от максимальной частоты сердечных сокращений, тренировка вошла в последнюю зону, или зону красной линии. В ней сердечно-сосудистая и дыхательная системы работают на пределе возможностей. Например, при резком подъеме в гору на велосипеде или очень быстром беге. В этой зоне сжигается максимальное количество калорий, но большая часть процентов из них приходится на углеводы. Долго тренироваться в такой зоне может только человек в очень хорошей физической форме или профессиональный спортсмен. Начинающим специалисты рекомендуют воздержаться от подобных нагрузок. И обычно короткая тренировка в зоне красной линии чередуется с нагрузкой в предыдущей анаэробной в ходе интервальных тренировок.
По материалам takzdorovo.ru
Живая колбаса. Проверяем пульс apple watch series 3 и mi band4
Какая частота пульса считается нормой? Мнение кардиолога
Задать вопрос главному врачу
Источник: www.trbzdrav.ru
10 мифов и правда о холестерине и статинах — лекарствах, снижающих холестерин
Выпускник медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 30.06.2022
- Reading time: 4 минут чтения
Успехи современной медицины, искоренившие смертность от множества опасных заболеваний, привели к парадоксу: общество привыкло к относительно комфортной в плане здоровья жизни и не осознает, что например, еще в конце XIX века средняя продолжительность жизни составляла чуть больше 30 лет, а возможность дожить до 60 лет и более — всего лишь заслуга науки.
И этого удалось добиться не за счет народной медицины, витаминов, БАДов, гомеопатии или йоги! Такую возможность дали вакцины, антибиотики, инсулин, антитромботические препараты, современная хирургия, асептики, антигипертензивная терапия, препараты, снижающие уровень холестерина и др. открытия в медицине.
При этом в СМИ с поразительной регулярностью появляется и распространяется «разоблачающая и шокирующая» ересь о различных медицинских проблемах, написанная псевдоврачами. И некоторые пациенты почему-то предпочитают верить нелепым слухам, а не научно доказанной информации. Результат — осложнения, хронизация заболеваний, смертельные исходы.
Мы уже не раз развенчивали подобные мифы, сегодня поговорим о холестерине и статинах — лекарствах для профилактики атеросклероза.
Холестерин и статины – откуда берутся мифы?
Мифы о холестерине появляются на почве безграмотности: многие путают его фракции, не понимая, о каком именно холестерине идет речь в контексте.
Холестерин бывает нормальным, необходимым для жизнедеятельности организма, и плохим — вредным. Но это знают только специалисты. Люди, далекие от медицины, называют холестерином все липиды, включая:
- холестерол – его еще называют общим холестерином (сокращенно ХС);
- триглицериды (сокращенно ТГ);
- холестерин липопротеин низкой плотности или плохой холестерин (сокращенно ЛПНП);
- холестерин липопротеин высокой плотности или хороший холестерин (сокращенно ЛПВП).
Поэтому когда кардиологи говорят, что высокий уровень холестерина – наиболее важный фактор риска развития сердечно-сосудистых заболеваний, они имеют в виду ЛПНП. Эта фракция способна накапливаться в сосудах, образовывая бляшки, перекрывающие русло. По уровню плохого холестерина можно судить о необходимости лечения и контролировать результаты терапии.
Если где-то указывается, что холестерин важен для поддержания здоровья, речь идет о ЛПВП. В его составе выводится избыточный холестерин.
В кардиологии не так много лекарств, произведших революцию и преуспевших в профилактике сердечно-сосудистых заболеваний. Среди них особое место занимают статины — препараты, снижающие уровень холестерина и эффективно предотвращающие атеросклероз и связанный с ним риск инфаркта миокарда.
Врачи рекомендуют применять статины больным с уже диагностированным атеросклерозом и с высоким риском его развития. Но некоторые пациенты прекращают прием лекарств, потому что прочитали, что они опасны и дают побочные эффекты. При этом эти же пациенты не сомневаются в необходимости использования инсулина при диабете 1 типа и антибиотиков при воспалении лёгких. Скорее это связано с отсутствием симптомов на первых этапах атеросклероза: нет симптомов — нет проблемы, заставляющей доверять медикам и ученым.
Что такое статины?
Статины — это самые популярные препараты от холестерина, работающие путем угнетения синтеза холестерина в печени за счет блокировки ряда ферментов. Препараты принимают 1 раз в день перед сном. Результат — снижение холестерина на 30-60%, можно наблюдать через 10-14 дней после начала приема.
Статины не вызывают привыкания, поэтому их можно принимать долго. Но резкая отмена препарата приводит к неприятным симптомам, поэтому прекращение приема должно проводиться под контролем врача. Также должен контролироваться весь период приема этих лекарств, особенно если присутствуют побочные эффекты: тошнота, боли в животе и мышцах. При их длительном применении, раз в 6 месяцев проводятся анализы на АСТ и АЛТ.
Важно понимать, что статины могут быть бесполезны для людей старше 75 лет, поэтому если эффекта нет, не нужно создавать дополнительную лекарственную нагрузку. Также статины не снижают уровень сахара у диабетиков и не разжижают кровь, поэтому не защищают от тромбов. Для этих целей назначаются другие лекарства, которые вполне можно комбинировать со статинами. А вот для лечения симптомов синдрома роста метаногенной флоры в кишечнике их рекомендуют, так как они эффективно подавляют выработку метана.
Итак, рассмотрим 10 мифов о холестерине и статинах и опровергнем их с помощью фактов.
Миф 1. Уровень холестерина должен быть у всех одинаковым
На самом деле вместо норм холестерина уместнее рассматривать оптимальный уровень для конкретного человека. Оптимальный уровень холестерина, в свою очередь, зависит от риска развития заболевания.
| Группа | Норма ХС-ЛПНП |
| Здоровый человек до 40 лет | до 3 ммоль/л |
| Здоровый человек старше 40 лет | |
| Больной с сердечно-сосудистыми заболеваниями и отложениями холестерина |
Сдавать анализы на холестерин нужно регулярно при наличии факторов риска:
- возраст >40 лет для мужчин и >50 лет для женщин;
- курение;
- сахарный диабет;
- повышенное артериальное давление ≥ 140/90 мм рт. ст.;
- наличие родственников с пороком сердца в раннем возрасте – мужчины до 55 лет и женщины до 65 лет.
Миф 2. Сердечно-сосудистые заболевания развиваются только у людей с высоким уровнем холестерина
Исследования показывают, что у каждого второго больного с сердечно-сосудистой патологией ЛПНП ниже 2,5 ммоль/л. Это связано с тем, что такие заболевания развиваются в результате сочетания нескольких факторов риска, среди которых наиболее веские: сахарный диабет, возраст, повышенное артериальное давление, вредные привычки. Т. е. ССЗ можно получить даже при относительно низком уровне холестерина.
Миф 3. Холестерин бывает высоким только у полных людей
Очень распространен миф, что люди с худощавым телосложением имеют нормальный уровень холестерина. Это неправда. Избыточный вес и недостаточная активность действительно связаны с уровнем холестерина: при ожирении снижен уровень ЛПВП и повышен уровень триглицеридов и ЛПНП, но это не исключает повышенного холестерина у худых людей.
Миф 4. Высокий уровень холестерина — это результат только образа жизни
Привычки в еде и занятиях спортом влияют на уровень холестерина – это можно увидеть, сравнив уровень липидов в крови в конце лета и зимой. Но на метаболизм оказывает огромное влияние и генетика. Поэтому можно увидеть и долгожителей с нездоровым образом жизни, и молодых больных с инфарктом.
Также есть наследственное заболевание — семейная гиперхолестеринемия, характеризующееся высоким уровнем общего холестерина, обычно выше 8 ммоль/л у взрослых и выше 6 ммоль/л у детей. Патология приводит к раннему инфаркту. Заболевание поражает одного из 250 человек в Европе, что делает его основной причиной смерти среди взрослых.
Семейная гиперхолестеринемия – это особый случай. При таком диагнозе рекомендуется начать прием статинов уже в 18 лет. Сегодня семейная гиперхолестеринемия больше не неизлечимая болезнь.
Миф 5. Правильный образ жизни — панацея от сердечно-сосудистых заболеваний
Физическая активность конечно же полезна, но ЗОЖ не гарантирует стопроцентную защиту от сердечно-сосудистых заболеваний. Физическими нагрузками можно отсрочить болезнь, но также важны наследственность, уровень артериального давления и холестерина.
Миф 6. Все препараты для снижения уровня холестерина одинаково хороши
Основной принцип современной медицины – упор на доказательства. Исследования показывают разную результативность препаратов. И особенно эффективны статины, блокирующие избыточную выработку в организме холестерина. По сравнению с секвестрантами желчных кислот и фибратами, они намного лучше снижают уровень холестерина и значительно лучше переносятся.
В 80-х годах прошлого века больные после инфаркта быстро возвращались в больницу с очередным приступом, потому что остановить болезнь было невозможно. Сейчас, благодаря приему статинов, можно затормозить развитие атеросклероза, поддерживая необходимый уровень ЛПНП, т.е.
Миф 7. Аспирин может заменить статины
Если холестериновая бляшка попадает в артерию сердца и закупоривает сосуды, сердечная мышца гибнет. Та же картина наблюдается при образовании тромбов — сгустков крови. Аспирин тормозит образование тромбов, разжижая кровь, но не растворяет холестерин. Статины влияют на холестерин и не растворяют тромбы. Поэтому многим пациентам рекомендуется принимать и статины, и аспирин.
Эти лекарства не взаимозаменяемы.
Миф 8. Низкий уровень холестерина опасен
Ежегодно миллионы людей умирают в следствии заболеваний, связанных с отложением холестерина в сосудах, т. е. с повышенным холестерином. По оценкам ученых, к 2050 году убийцей номер один в мире станет ишемическая болезнь сердца, вызванная закупоркой сердечных артерий холестерином. В то же время случаи проблем со здоровьем у людей, вызванные недостатком холестерина, единичны.
В некоторых источниках написано, что низкий уровень холестерина вызывает проблемы с синтезом желчных кислот, витамина D и гормонов, потому что для этого процесса нужна молекула холестерина. Но доказано, что клетки не страдают от холестеринового голодания, даже когда ХС ЛПНП ниже нормы.
Существует наследственное заболевание — гипобеталипопротеинемия, при котором отмечается очень низкий уровень холестерина (0,4 ммоль/л). И эти люди практически всегда долгожители!
Миф 9. Статины повреждают печень и мышцы
Случаи серьезных побочных эффектов статинов встречаются в мировой практике не более 2-х в год. Риски осложнений ничтожно малы, тогда как отказ от статинов заведомо несет огромные риски приступов ССЗ. Эти препараты спасают миллионы жизней.
При этом риски побочных эффектов аспирина и обезболивающих гораздо выше.
Миф 10. Лживая информация о холестерине и статинах никому не вредит
Датские ученые в 2015 г. опубликовали результаты исследования Nielsen и Nordestgors, показывающие, что негативная реклама статинов увеличивает вероятность того, что люди перестанут их использовать, на 9%. Прекращение приема статинов в Дании увеличило риск инфаркта миокарда на 26% и риск смерти от сердечно-сосудистых патологий на 18%.
А теперь правда: распространенные побочные эффекты при приеме статинов
Естественно, что побочные эффекты есть у всех лекарств. Поэтому их прием необходимо начинать только после консультации с врачом. Насколько высок риск осложнений при приеме статинов?
Доказано, что статины не вызывают какие-либо существенные изменения в структуре или функции печени. Они усиливают функцию печени, поэтому несколько повышается уровень печеноных ферментов аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ). Но это не несет значительных рисков для здоровья. Допускается трехкратное повышение этих показателей функции печени, соответствующей приблизительно 120-150 ЕД/л.
Более того, есть данные, что применение статинов допустимо даже при заболеваниях печени, например, при хроническом гепатит С, что ранее считалось противопоказанием. Конечно, лечение должно контролироваться кардиологом и гепатологом. Ещё один пример, когда польза от приема статинов значительно превышает возможный вред — жировой гепатоз, при котором часто повышены уровни АЛТ, АСТ и гаммаглутамилтранспептидазы (ГГТ), но и риски ССЗ при этой патологии огромны.
Что касается побочных эффектов, сказывающихся на мышцах, то в редких случаях пациенты могут испытывать мышечные боли. Но ощущения вполне терпимые и проходят после прекращения приема статинов. Самый опасный побочный эффект — рабдомиолиз или распад мышц — встречается настолько редко (один на 100000 случаев), что почти эквивалентен риску аварии при поездке в троллейбусе.
По статистике, только 5% пациентов нуждаются в снижении дозы, смене препарата или, в очень редких случаях, в полном прекращении приема статинов.
Причины снижения дозировки или отмены препарата:
- Повышенный уровень фермента креатинфосфокиназы (КФК, креатинкиназа, КК), поступающего из мышечной ткани, в крови. Анализы на КФК должны проводиться всем больным, принимающим статины. Требует внимания превышение нормы более чем в четыре раза, но и это не строгий повод для абсолютного прекращения терапии. Также учитывается наличие симптомов со стороны мышечного каркаса и др. факторы.
- Недостаточная функция щитовидной железы.
- Значительный дефицит витамина D.
Выводы
Одна из самых больших проблем 21 века — огромный поток неконтролируемой и часто ложной информации, касающейся самых важных аспектов, включая здоровье. Поэтому, чтобы не навредить себе, пациенты должны сохранять критическое мышление и, прежде всего, прислушиваться к мнению дипломированных врачей.
Источник: unclinic.ru
Тахикардия
Тахикардией называют разновидность аритмии. Состояние характеризуется учащенным сердцебиением, в минуту отмечается свыше 90 ударов. Тахикардия может быть вариантом нормы, однако только при возросшей психологической или физической нагрузке. Нездоровое состояние является следствием болезней сердечно-сосудистой системы.
На учащение ритма биения сердца могут влиять и отклонения в других жизненно важных системах, органах. Если тахикардию не купировать под наблюдением специалиста, то присутствует риск развития острой сердечной недостаточности, ишемической болезни сердца, его остановки.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы
Проявления нездорового состояния зависят от выраженности, длительности и типа патологического процесса. В классических случаях пациент ощущает пульсацию на шее, явное сердцебиение. Также его беспокоят периодические или частые головокружения. Психоэмоциональный фон тоже страдает, наблюдаются волнение, тревожность. Если развивается синусовая тахикардия, то ее проявления включают:
- тяжесть в груди;
- стенокардию;
- плавные начало и конец.
Нередки случаи, когда яркие проявления вовсе не наблюдаются, о нарушении ритма пациент узнает во время обследования. Признаки тахикардии во многом зависят от общего состояния здоровья, наличия сопутствующих проблем с сердечно-сосудистой системой. О неадекватной синусовой тахикардии свидетельствуют:
- одышка;
- ощутимое сердцебиение;
- нехватка воздуха;
- нарушения сна;
- снижение аппетита;
- плохое настроение;
- низкая работоспособность.
При эктопической форме симптомы тахикардии, их характер и степень выраженности диктуются основным заболеванием. Специфические признаки обычно отсутствуют. Развитие приступа возможно по следующему сценарию:
- тревога и страх;
- двигательное беспокойство;
- тремор рук;
- гипергидроз;
- позывы на дефекацию и мочеиспускание.
При этом пациент может как явственно чувствовать, так и не подозревать об учащенном сердцебиении. У детей эктопический вид аритмии способен сопровождаться перебоями в работе сердца, ощущением его остановки.

Причины
Важно разобраться, от чего бывает тахикардия. Синусовый подтип встречается в разных возрастных и половых категориях. Отмечается как у здоровых, так и страдающих сердечно-сосудистыми, неврологическими нарушениями. Среди интракардиальных причин:
- стенокардия;
- инфаркт;
- миокардиты;
- кардиомиопатии;
- порок сердца;
- бактериальный эндокардит.
Кардиосклероз и перикардит тоже могут стать фоном для появления и дальнейшего прогрессирования симптомов тахикардии. Среди физиологических внесердечных провоцирующих факторов отмечают:
- активные физические упражнения;
- стрессы, переживания;
- врожденную специфику.
Большая часть экстракардиальных аритмий приходится на неврогенные тахикардии. Они обусловливаются нарушением функционирования коры ГМ, подкорковых узлов. Вызывают изменение ритма различные нарушения вегетативной системы:
- нейроциркуляторная дистония;
- неврозы;
- аффективные психозы.
Среди менее распространенных факторов учащения ритма сердца рассматривают эндокринные нарушения, сосудистую недостаточность. Приводят к разновидности аритмии:
- тиреотоксикоз;
- острая кровопотеря;
- анемия;
- острые болевые приступы;
- лихорадка.
Причины тахикардии часто связаны с лабильной нервной системой. Такая особенность свойственна молодым людям, однако может наблюдаться и у взрослых, пожилых.
К какому врачу обратиться?
Если периодически возникает тревога, чувство биения сердца в груди, шее или голове, то важно попасть на прием к узкопрофильному специалисту. Квалифицируется на таких проблемах:
Наши специалисты
25 лет опыта
% удовлетворены результатом лечения
Где принимает доктор :
м. Проспект Мира
Стоимость: 2200 р.
Врач-куратор
Терапевт превентивной медицины
37 лет опыта
80 % удовлетворены результатом лечения
Где принимает доктор :
м. Улица 1905 года
Стоимость: 2200 р.
14 лет опыта
% удовлетворены результатом лечения
Где принимает доктор :
м. Улица 1905 года
Стоимость: 2200 р.
21 год опыта
% удовлетворены результатом лечения
Где принимает доктор :
м. Улица 1905 года
Стоимость: 2200 р.
29 лет опыта
90 % удовлетворены результатом лечения
Где принимает доктор :
м. Улица 1905 года
Стоимость: 2100 р.
25 лет опыта
Стоимость: 2200 р.
Где принимает доктор :
м. Проспект Мира
Врач-куратор
Терапевт превентивной медицины
37 лет опыта
Стоимость: 2200 р.
Где принимает доктор :
м. Улица 1905 года
14 лет опыта
Стоимость: 2200 р.
Где принимает доктор :
м. Улица 1905 года
21 год опыта
Стоимость: 2200 р.
Где принимает доктор :
м. Улица 1905 года
29 лет опыта
Стоимость: 2100 р.
Где принимает доктор :
м. Улица 1905 года
Цена: от 1 900 руб.
Он занимается комплексной диагностикой и лечением тахикардии сердца. На первичном приеме доктор анализирует клиническую картину, определяет характер изменений. Кардиолог:

- собирает анамнез;
- проводит физикальный осмотр;
- прослушивает работу сердца;
- изучает перенесенные пациентом заболевания, образ жизни;
- интересуется заболеваниями близких родственников.
К обследованию могут подключиться эндокринолог, невролог, психотерапевт. Для постановки диагноза важны как субъективные симптомы, так и результаты аппаратной, лабораторной диагностики. Стандартной электрокардиограммы далеко не всегда бывает достаточно. Гораздо более информативным является суточное мониторирование по Холтеру. Оно показывает изменения ритма сердцебиения в зависимости от:
- времени суток;
- физической активности;
- психоэмоциональной нагрузки.
Чем опасна тахикардия?
По сути, при ритме чаще 90 ударов в минуту сердечная мышца быстрее изнашивается. Даже при относительном здоровье длительная тахикардия способна привести к:
- сердечной недостаточности;
- падению АД;
- стенокардии.
Нездоровое состояние с течением времени способствует незначительному или же опасному нарушению кровоснабжения сердечной мышцы. Это повышает риск инфаркта и ИБС. Если основной причиной тахикардии является хроническая сердечная недостаточность, то необходимо принять меры для предотвращения отека легких, ОНМК. Также в группу наиболее опасных последствий входит тромбоэмболия мозговых кровеносных сосудов и легочной артерии. При желудочковой тахикардии возможны:
- инфаркт;
- фибрилляция желудочков;
- внезапный летальный исход.
Если в данный период времени заболевание практически себя не проявляет или наблюдаются мягко выраженные признаки, то это не значит, что пациент не рискует пострадать от вышеуказанных нарушений и патологических процессов. Важно понимать, от чего бывает тахикардия, стараться минимизировать негативно влияющие факторы, заниматься профилактикой острых и хронических болезней. Чтобы предотвратить дальнейшее учащение ритма, а также осложнения, нужно:
- при первых симптомах обратиться к врачу;
- четко следовать схеме терапии;
- исключить вредные привычки.
Методы лечения
Принципы купирования всех видов аритмии определяются первопричинами нездорового состояния. В первую очередь необходимо устранить все ухудшающие состояние факторы:
- кофе и чай;
- никотин;
- алкоголь;
- какао;
- острое;
- эмоциональные и физические перегрузки.
Если тахикардия имеет неврогенный характер, то больному назначают сеансы психотерапии, прием седативных средств и нейролептиков. Исходя из интенсивности симптомов лечение тахикардии корректируют. Физиологическая форма учащения сердцебиения не нуждается в приеме медикаментозных препаратов. Если состояние обусловлено тиреотоксикозом, то подбираются дозы:
- β-адреноблокаторов;
- неселективных β-блокаторов;
- антагонистов кальция негидропиридинового ряда;
- тиреостатических препаратов.
При наличии хронической сердечной недостаточности рассматривается необходимость гликозидов и бета-адреноблокаторов. В зависимости от основной болезни и симптомов в процессе лечения тахикардии подбирают целевую ЧСС. Например, при стенокардии в покое показатель составляет 55-60 ударов в минуту, при нейроциркуляторной дистонии — от 60 до 90 ударов.
Профилактика приступов
Заболевания сердечно-сосудистой системы ежегодно развиваются как у взрослых, так и у детей. Современная медицина настаивает на том, что подобные состояния необходимо предотвращать. Понимая, что это такое — тахикардия сердца, гораздо лучше принимать меры для предупреждения приступов, нежели лечения последствий. Врачи рекомендуют:
- воздерживаться от алкогольных возлияний;
- не превышать ежесуточную норму поглощения кофеина;
- вырабатывать стрессоустойчивость;
- контролировать состояние сердца и сосудов.
Ежегодная ЭКГ позволяет выявить нарушения на ранних этапах. Проходить ее крайне желательно не только лицам, находящимся в группах риска, но и вполне здоровым людям. Даже досконально зная симптомы и причины тахикардии, без электрокардиографии далеко не во всех случаях можно заподозрить данное состояние. К другим мерам профилактики относят:
- рациональное питание;
- ежедневные динамические физические нагрузки;
- полноценный сон;
- своевременное излечение инфекций;
- минимизацию эмоциональных потрясений.
Отсутствие бесконтрольного приема медикаментозных средств тоже благополучно сказывается на здоровье. Лекарства как в таблетках, так и в инъекциях должен назначать лечащий врач.
Что делать при тахикардии: первая помощь
Скорость купирования приступа во многом зависит от поведения самого больного и окружающих. Если появился страх, ощущение паники, то необходимо постараться успокоиться и позвать кого-нибудь на помощь. Дальше нужно:
- расстегнуть воротник/снять шарф;
- обеспечить максимальный доступ к воздуху;
- умыться прохладной водой;
- закрыть глаза и мягко давить на них пальцами десять секунд;
- глубоко вдохнуть, задержать дыхание на несколько секунд, выдохнуть.
Поскольку симптомы тахикардии, а также причины и лечение различны, то в момент приступа принимать советуемые окружающими, но не прописанные врачом препараты не стоит. При отсутствии противопоказаний допустимо выпить настойку валерианы или пустырника в указанной в инструкции дозировке. Далее следует вызвать специалистов на дом или же самостоятельно записаться на прием к кардиологу, если позволяет состояние. Важно понимать, что изменение ритма биения сердца является результатом, а не первопричиной, поэтому вместе с врачом нужно выявить основной провоцирующий фактор.
Диагностика
Обследование направлено на выявление причины изменения ритма. Параллельно с этим проводится дифференциация синусовой и эктопической тахикардии. К основным диагностическим мероприятиям относят:
- ЭКГ. Стоимость 500-2000 р. Точность в пределах 90-95 %.
- Суточный мониторинг ЭКГ по Холтеру. Стоимость 1900-4500 р. Точность около 95 %.
- ЭхоКГ. Стоимость 1500-4000 р. Точность около 95 %.
Для изучения симптомов тахикардии и назначения лечения дополнительно прибегают к лабораторным методам исследования. Они включают общий анализ крови, определение уровня тиреотропных гормонов. Из аппаратной диагностики может потребоваться электроэнцефалограмма. Данные методы позволяют обнаружить или же исключить:
- заболевания крови;
- патологическую активность центральной нервной системы;
- эндокринные нарушения.
В последние несколько лет стали актуальными тесты на выявление панических атак. Ранняя диагностика позволяет обнаружить и аритмию, и провоцирующую ее проблему на начальных этапах развития. Лечение тахикардии в таком случае будет максимально эффективным. Чем дольше пациент затягивает с обращением за квалифицированной медицинской помощью, тем выше риск осложнений, необратимых последствий. Не стоит бояться обследования, современные методы безболезненны и высокоинформативны.
Источник: openclinics.ru
Какие симптомы говорят о проблемах с сердцем? Кардиолог НМИЦ рассказала о профилактике сердечно-сосудистых заболеваний
Как предотвратить болезни сердца и сосудов? На какие симптомы стоит обратить внимание? Когда нужно записаться на прием к специалисту? Как распознать предынфарктное состояние? В каких случаях обязательно вызывать скорую помощь?
Об этом и не только рассказала Мария Сергеевна Яковлева — кардиолог, врач функциональной диагностики Консультативно-диагностического центра НМИЦ онкологии им. Н.Н. Петрова.

– Какие проблемы существуют в лечении сердечно-сосудистых заболеваний у россиян?
– Основная проблема — недоверие врачам и, как следствие — самостоятельное лечение, отмена жизненно необходимых препаратов из-за предрассудков, затягивание с визитом к доктору. В итоге заболевание выявляется уже слишком поздно и в острой фазе, например, когда у человека происходит инфаркта миокарда.
– Какое заболевание особенно часто встречается в практике российских кардиологов?
– Гипертоническая болезнь, то есть повышенный уровень артериального давления. Заболевание возникает из-за множества факторов, в том числе и подконтрольных человеку: курение, употребление алкоголя, лишний вес, избыточное потребление соли, низкая физическая активность. На самом деле болезнь можно предотвратить, если соблюдать принципы первичной профилактики — то есть осознанно контролировать все перечисленные факторы. Такие меры в целом препятствуют возникновению многих заболеваний сердечно-сосудистой системы и не только.
– Давайте подробнее поговорим о профилактике. Каковы основные принципы?
– Если говорить о профилактике сердечно-сосудистых заболеваний, то она подразделяется на первичную, когда мы стараемся не допустить возникновение болезни, вторичную, когда мы при наличии заболевания не даем ему развиваться, держим под контролем, и третичную, при которой мы предупреждаем развитие осложнений болезни. Всемирная организация здравоохранения уделяет большое внимание первичной профилактике, а особенно питанию.
Так, например, жизнь человека продлевает потребление овощей и фруктов — не менее 500 г в сутки. То есть с каждым приемом пищи необходимо есть фрукты или овощи, отмечу – помимо картофеля. Также для профилактики болезней сердца рекомендуется употреблять 2-3 порции жирной рыбы в неделю, например — сельдь, скумбрия, палтус.
Одна порция – это около 140 г готовой рыбы или размер вашей ладони без пальцев. Ограничение соли – также важно для здоровья сердца. Норма употребления соли не более 5 г в сутки. Здесь важно учитывать не только то, как много человек солит еду во время приготовления, а также соль, которая содержится в уже готовых покупных продуктах: консервах, закатках, сыре и т.д.
Также отдельно расскажу о регулярных обследованиях, которые позволят во время заподозрить болезнь сердца. Человеку с 20 лет каждые два года необходимо измерять артериальное давление, а каждые четыре года определять уровень жиров в крови, то есть проходить липидограмму. С 45 лет необходимо ежегодно контролировать уровень глюкозы в крови.
Эти обследования можно пройти во время обычной диспансеризации. В случае отягощенной наследственности — сердечно-сосудистые заболевания у родственников до 65 лет у женщин и до 55 лет у мужчин — обследования можно проводить чаще. Также особенно ответственно стоит относиться к своему здоровью тем людям, в семейном анамнезе которых есть случаи смерти от сердечно-сосудистых заболеваний.
– Как часто нужно посещать кардиолога? И с какого возраста?
– Кардиолога нужно посещать тогда, когда вы почувствовали любые жалобы, связанные с сердечно-сосудистой системой. Если вас беспокоят сердцебиение, одышка, колебания уровня давления, обмороки, боли в сердце, «замирание», «толчки», «кувырки» сердца — это все повод записаться на консультацию к кардиологу. Если жалоб нет, но у вас есть родственники с заболеваниями сердца, ожирение, вы курите, то можно обратиться к терапевту и по необходимости вас могут направить к кардиологу. С учетом того, что сейчас действительно прослеживается тенденция к омолаживанию сердечно-сосудистых заболеваний, обратиться к кардиологу никогда не рано.
– На какие звоночки обратить внимание, какие симптомы говорят о проблемах с сердцем?
– На самом деле, симптомов, говорящих о проблемах с сердцем очень много. Выделю семь, с которыми необходимо обратиться к кардиологу: боль в сердце; одышка в покое или при нагрузке; ощущение перебоев, «кувырков», «замирания» сердца; обмороки без явной причины; повышенное давление, а именно более 140/90 мм. рт. ст.; постоянное увеличение пульса без нагрузки более 100 в минуту; отёки нижних конечностей. В этих случаях нужно обязательно обратиться к специалисту.
– Как проходит первичный осмотр у врача кардиолога?
– При первом посещении кардиолога необходимо принести с собой все обследования, что у вас есть и очень желательны данные о давлении хотя бы за неделю, т.е. пациенту необходимо вести дневник давления в течении семи дней. На приеме врач расспрашивает о всех факторах риска возникновения заболеваний, жалобах, производит осмотр и при необходимости назначает дополнительные обследования. Также важно записать все лекарства, что вы принимаете, с дозировками и часами приема.
Чтобы сделать визит к врачу более информативным, можно взять на прием результаты ЭКГ — желательно давностью не более 7 дней, а также предыдущую пленку для сравнения, анализы крови — клинический, глюкоза, липидограмма, креатинин, мочевина, мочевая кислота, АСТ, АЛТ, общий белок, а также эхокардиограмму. Это поможет быстрее сориентироваться в вашем состоянии и возможно сразу назначить терапию.
– Какие симптомы могут требовать экстренную, неотложную помощь? Когда необходимо вызывать «скорую»?
– Вызвать бригаду скорой помощи необходимо при появлении давящей, жгучей боли за грудиной длительностью более 15-20 минут, которая может сопровождаться холодным потом и чувством страха, внезапной потери сознания, внезапного сердцебиения, сопровождающегося головокружением, одышки. Одышка может появиться остро и сопровождаться болью в грудной клетке, чувством нехватки воздуха.
По статистике инфаркт – одна из самых распространенных причин смерти в мире. Очень важно вовремя распознавать предынфарктное состояние. Боль в сердце — это признак ишемии миокарда, когда нарушен баланс между поступлением крови к мышце сердца и ее потребностью.
Отличить боль сердечную от какой-либо другой можно по нескольким признакам: боль в сердце имеет определенную локализацию — за грудиной, иногда иррадиирует, распространяется, в левую руку, плечо, нижнюю челюсть; имеет характеристику — давит, сжимает и связана с физической или эмоциональной нагрузкой. Также важно помнить — длительность этой боли от 2 до 10 минут. Если возникают такие симптомы, необходимо срочно обратиться за медицинской помощью.
Защитить свое сердце каждый из нас может с помощью простых правил:
- Не курить и не дышать табачным дымом.
- Заниматься физкультурой 5 раз в неделю, не менее 30 минут в день.
- Полноценно питаться (включать в рацион овощи и фрукты не менее 500 г в день, а также 2-3 порции рыбы в неделю — одна порция составляет 140 г).
- Ограничить потребление соли до 5 г в сутки. Обычно человек потребляет около 8 г соли в сутки.
- Ограничить алкоголь.
- Принимать лекарственную терапию, если она подобрана врачом.
- Снижать вес, если имеется его избыток.
- Вовремя обращаться за медицинской помощью.
Сделайте эти правила принципами своей жизни, тогда вы сможете предотвратить сердечно-сосудистые и другие заболевания. Возьмите здоровье под свой личный контроль.

Беседовала
ИОАННА ЧЕРНОВА
специалист по связям с общественностью НМИЦ онкологии им. Н. Н. Петрова
Санкт-Петербургский государственный университет
Высшая школа журналистики и массовых коммуникаций
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Если вам понравилась статья:
- оставьте комментарий ниже;
- поделитесь в социальных сетях через удобные кнопки:
Поделиться
Публикации по теме:
Да все эти симптомы можно применить к любой болезни.Мне 37. У меня пульс в покоя от 80-100. Одышка при нагрузке. Экстрасистолия временами. Узи сердца в норме. Щитовидка в норме.
Куча анализов и обследований. Кто пишет миокардит. Кто к психотерапевту направляет. Так что не могут у нас поставить диагноз. Такая медицина. Проще не обращать на это внимание.
И жить дальше.
вово точняк! Уменя и кашель постоянный и отечность и слабость и боль неопределенная слева я даже боюсь идти к врачу скажет понавыдумывала мне 26 лет только….
Источник: nii-onco.ru











